Sindrome di Wolff-Parkinson-White
La sindrome di Wolff-Parkinson-White descrive la presenza di una via di conduzione accessoria che collega gli atri ai ventricoli, e si associa a quadri clinici di tachiaritmie.
Spesso è anche comunemente chiamata sindrome di Wolff-Parkinson-White, presentando segni elettrocardiografici di pre-eccitazione secondari all'esistenza di questa via accessoria, anche se non ci sia alcun quadro clinico che indichi tachicardia o palpitazioni.
I pazienti con diagnosi di sindrome di Wolff-Parkinson-White di solito hanno un rischio leggermente più elevato di morte cardiaca improvvisa rispetto alla popolazione sana, rischio che dipende dalle caratteristiche della via accessoria.
Via accessoria auricoloventricolare (fascio di Kent):
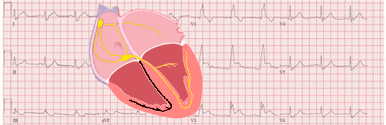
Come già indicato, il substrato anatomico di questa condizione è la presenza di una via accessoria (fascio di Kent) che comunica elettricamente gli atri con i ventricoli. Questo fascio causa un secondo modo di propagazione dell'impulso elettrico.
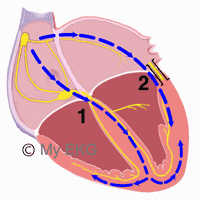
Via accessoria del Wolff-Parkinson-White
- 1. Sistema di conduzione normal.
- 2. Via accessoria (fascio di Kent).
Il fascio di Kent è di solito formato da normali fibre miocardiche e non presenta il ritardo fisiologico del nodo AV, quindi una parte del miocardio ventricolare viene depolarizzata da essa piuttosto che dal sistema di conduzione.
Le manifestazioni cliniche ed elettrocardiografiche di Wolff-Parkinson-White dipenderanno dalle caratteristiche della via accessoria (velocità di conduzione, conduzione anterograda, retrograda o conduzione bidirezionale).
Elettrocardiogramma di Wolff-Parkinson-White
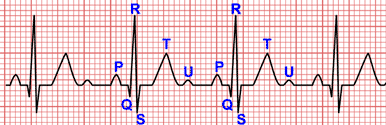
L'ECG classico di Wolff-Parkinson-White presenta i segni elettrocardiografici di pre-eccitazione.
Segni elettrocardiografici di pre-eccitazione
Quando lo stimolo inizia nel nodo del seno, l'onda P è normale.
Nella pre-eccitazione, i ventricoli depolarizzano da due punti diversi, il fascio di His e la via accessoria.
Di solito la depolarizzazione tramite la via accessoria si verifica prima, quindi l'intervallo PR viene ridotto e un'onda delta appare all'inizio del QRS, causandone l'ampliamento.
Quando esiste un alto grado di pre-eccitazione (conduce più dalla via accessoria che dal sistema di conduzione), il QRS prende la morfologia dei blocchi di branca, essendo più ampio e mostrando anche alterazioni del tratto ST e onde T negative.
Riassumendo:
- Onda P sinusale, salvo alterazioni.
- Intervallo PR corto (minore di 0,12 s).
- Onda delta.
- Complesso QRS ampio, a causa della presenza dell'onda delta.
- Ad alto grado di pre-eccitazione: QRS simile a un blocco di derivazione e alterazioni della ripolarizzazione (tratto ST e onda T).
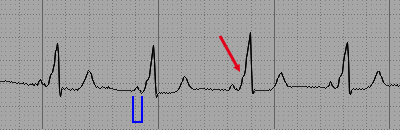
Wolff-Parkinson-White: PR corto (blu), QRS ampio a causa dell’onda delta (rosso)
Variabilità dell'elettrocardiogramma nella sindrome di Wolff-Parkinson-White
È comune che il grado di pre-eccitazione vari, potendo essere diverso in due diversi elettrocardiogrammi o anche nello stesso ECG.
La velocità della via accessoria è ciò che segna il grado di pre-eccitazione.
A un maggior grado di pre-eccitazione, l'onda delta è più marcata, il complesso QRS è più ampio e compaiono disturbi di ripolarizzazione.
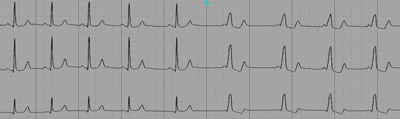
Wolff-Parkinson-White:
ECG che alterna battiti normali e altri con pre-eccitazione (intervallo PR corto, complesso QRS ampio e alterazioni dell'onda T).
Via accessoria “nascosta”
Una via accessoria nascosta presenta solo una conduzione retrograda (dai ventricoli agli atri) e continua ad avere la capacità di produrre tachicardie dal nucleo atrioventricolare ortodromico (vedi sotto).
Poiché non vi è alcuna conduzione dagli atri ai ventricoli, non si verificano le alterazioni caratteristiche della pre-eccitazione, quindi l'elettrocardiogramma nel ritmo sinusale è normale.
Questo è il motivo per cui è chiamata via accessoria "nascosta", perché non può essere diagnosticata con un elettrocardiogramma nel ritmo sinusale.
Tachicardia nella sindrome di Wolff-Parkinson-White
Nella sindrome di Wolff-Parkinson-White, c'è un macrocircuito formato dagli atri, dal sistema di conduzione, dai ventricoli e dalla via accessoria. Attraverso questo circuito, possono essere generate tachicardie da rientro atrioventricolare.
Tachicardia ortodromica:
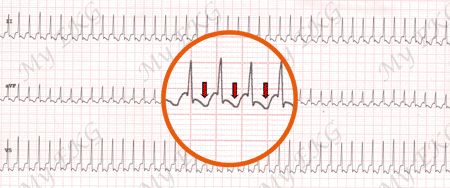
Tachicardia ortodromica a 250 bpm
Tachicardia con QRS stretto, non ci sono segni di pre-eccitazione. In rosso sono indicate le onde P retrograde.
La tachicardia ortodromica è la tachicardia più frequente nella sindrome di Wolff-Parkinson-White. Lo stimolo elettrico passa dagli atri ai ventricoli attraverso il normale sistema di conduzione e ritorna agli atri attraverso la via accessoria. La sua morfologia è una tachicardia di QRS stretto (se non ci sono altre alterazioni). Non si osservano segni di pre-eccitazione durante la tachicardia.
Tachicardia antidromica:
In questa tachicardia, lo stimolo passa dagli atri ai ventricoli attraverso la via accessoria e ritorna attraverso il normale sistema di conduzione. La loro morfologia è di una tachicardia di QRS largo (ancora difficile da distinguere tachicardia ventricolare) come complessi QRS mostrano alta pre-eccitazione.
Tachicardia generata al di fuori del circuito:
Sono tachiaritmie generate negli atri non correlati a Wolff-Parkinson-White (fibrillazione, flutter o tachicardia atriale), che vengono trasmesse ai ventricoli attraverso la via accessoria. Poiché le proprietà di conduzione AV del nodo AV non hanno il percorso, può causare frequenze ventricolari pericolosamente alte e generare fibrillazione ventricolare.
Altri tipi di pre-eccitazione: sindrome di Lown-Ganong-Levine
Questa sindrome è diventata obsoleta perché il suo meccanismo non è stato confermato elettrofisiologicamente. Attualmente è consigliabile non usarlo come diagnosi.
La sindrome di Lown-Ganong-Levine è stata descritta nel 1952 ed è stata storicamente considerata secondaria a una via accessoria che collega l'atrio con la parte distale del nodo atrioventricolare.
Questo fa sì che lo stimolo salti il ritardo fisiologico del nodo AV e stimoli il fascio di His in maniera precoce, continuando la stimolazione ai ventricoli mediante il normale sistema di conduzione.
Le caratteristiche descritte dell'ECG della sindrome di Lown-Ganong-Levine sono:
- Onda P normale.
- Intervallo PR corto.
- Complesso QRS normal.
- Onda T normale.
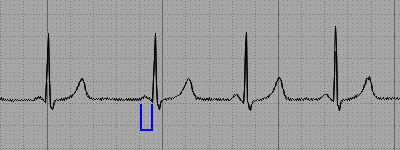
Lown–Ganong–Levine: PR corto (blu), senza altre alterazioni
In sintesi, l'elettrocardiogramma della sindrome di Lown-Ganong-Levine è caratterizzato da un breve intervallo PR, senza altre alterazioni.
Ti è piaciuto? Condividi.